Publié le 04 juin 2021Lecture 6 min
Quelle efficacité du traitement chirurgical du syndrome d’apnées-hypopnées obstructives du sommeil ? Résultats d’un essai randomisé
Quentin LISAN, ORL, hôpital Foch, Suresnes
MacKay S et al. Effect of multilevel upper airway surgery vs medical management on the apnea-hypopnea index and patient-reported daytime sleepiness among patients with moderate or severe obstructive sleep apnea: the SAMS Randomized Clinical Trial. JAMA 2020 ; 324(12) : 1168-79.
Le syndrome d’apnéeshypopnées obstructives du sommeil (SAHOS) est associé à de multiples conséquences néfastes, telles qu’un risque accidentel élevé, une altération de la qualité de vie ou encore une augmentation de la morbi-mortalité cardiovasculaire(1,2). Bien que les traitements conventionnels (pression positive ou orthèse d’avancée mandibulaire) aient montré leur efficacité sur plusieurs critères de jugement(2,3), une proportion importante de patients refuse ces traitements, sont peu adhérents ou bien le traitement n’a qu’une efficacité partielle (dans le cas des orthèses essentiellement). Il est ainsi estimé que jusqu’à 50 % des patients présentant un SAHOS n’ont pas de traitement efficace adéquat(4-6). Pour ces patients, un traitement chirurgical pourrait représenter une option thérapeutique intéressante. Néanmoins, peu d’essais randomisés de bonne qualité ont été menés jusqu’à maintenant, utilisant des critères de jugement objectifs et validés et utilisant une procédure chirurgicale standardisée et reproductible. L’essai randomisé « Sleep Apnea Multilevel Surgery » (SAMS) a été réalisé dans l’objectif de répondre à cette question : chez les patients en échec de traitement conventionnel, une prise en charge chirurgicale standardisée est-elle plus efficace qu’un suivi médical classique (perte de poids, mesures positionnelles nocturnes et encouragement à l’utilisation du traitement conventionnel) sur l’index d’apnées-hypopnées (IAH) et la somnolence diurne (mesurée par l’échelle de somnolence d’Epworth, ESS) ?
Méthodes
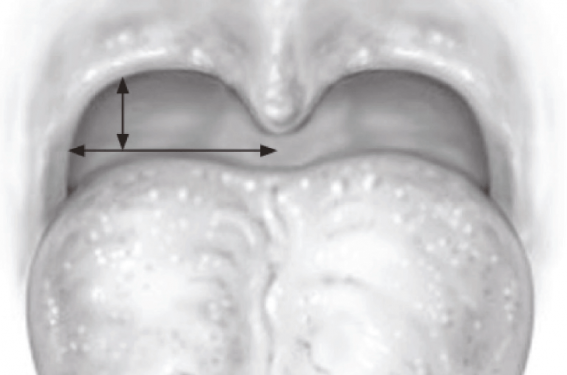
L’essai SAMS est un essai randomisé (ACTRN12614000338662), ouvert, en groupes parallèles, multicentrique (six centres australiens) et dont le protocole avait été préalablement publié(7). La population cible était les adultes âgés de 18 à 70 ans, présentant un SAHOS modéré (IAH entre 15 et 30/h) à sévère (IAH > 30/h), avec une somnolence diurne (Epworth > 8), ayant un index de masse corporelle (IMC) inférieur à 38 kg/m2 et chez qui un traitement conventionnel (pression positive ou orthèse d’avancée mandibulaire) était refusé, inefficace ou peu suivi (< 2 h par nuit ou < 7 nuits par mois pour la pression positive). Les critères chirurgicaux d’inclusion étaient les suivants : perméabilité de la respiration nasale, collapsus confirmé à la manœuvre de Müller, absence d’antécédent chirurgical local (à l’exception de l’amygdalectomie), absence d’hypertrophie des amygdales linguales, absence de collapsus supra-glottique et absence de sténose glottique, sous-glottique ou trachéale. Les critères d’exclusion étaient les suivants : comorbidités somatiques ou psychiatriques importantes, femmes enceintes, risque anesthésique élevé, contre-indications anatomiques à la chirurgie (antécédents chirurgicaux du voile du palais ou de la langue, ou rétrognathie importante). La randomisation était effectuée soit dans le groupe chirurgical soit dans le groupe médical, et était équilibrée sur les facteurs suivants : site d’inclusion, sexe, IAH (< 50 versus ≥ 50/h) et IMC (< 28 versus ≥ 28 kg/m2). La procédure chirurgicale avait été décrite auparavant et était standardisée(8). Des ateliers de formation étaient organisés afin de garantir la reproductibilité de la technique entre les chirurgiens participants. L’intervention consistait en une uvulopalatopharyngoplastie modifiée associée à une réduction du volume lingual par radiofréquence, dont le but est d’élargir et de renforcer le voile et l’oropharynx, comme illustré sur la figure 1. La prise en charge médicale consistait en une perte de poids, une réduction de la consommation d’alcool, la mise en place de mesures positionnel les nocturnes, un traitement médical de l’obstruction nasale ainsi qu’un accompagnement pour une meilleure utilisation de la pression positive ou de l’orthèse. L’analyse était effectuée à 6 mois après l'inclusion. Les deux critères de jugement principaux étaient l’IAH (changement ≥ 15/h considéré comme cliniquement pertinent) et le score de Epworth (changement ≥ 2 considéré comme cliniquement pertinent). Plusieurs critères secondaires, considérés comme exploratoires, étaient disponibles (données polysomnographiques, tests itératifs de latence d’endormissement, intensité du ronflement, qualité de vie et mesure de la pression artérielle).
Figure 1. Résultats de la chirurgie. Les flèches indiquent les zones d’élargissement obtenues après chirurgie. Adapté de MacKay et al. JAMA 2020.
Résultats
Sur 612 patients sélectionnés, 102 ont été randomisés (51 par groupe). Les caractéristiques démographiques dans le groupe chirurgie étaient les suivantes : âge moyen de 42,7 ans, 80 % d’hommes et un IMC moyen de 30,1 kg/m2 chez les hommes et 33,3 kg /m2 chez les femmes. Dans le groupe médical, l’âge moyen était de 46,4 ans, 84 % d’hommes et un IMC moyen de 30 kg/m2 chez les hommes et 26,6 kg/m2 chez les femmes. L’IAH moyen à l’inclusion était de 47,9/h dans le groupe chirurgie et de 20,8/h après 6 mois, pour 45,3/h versus 34,5/h dans le groupe médical (différence entre groupe p < 0,001). Le score de Epworth moyen était de 12,4 à l’inclusion dans le groupe chirurgie et 5,3 à 6 mois, pour 11,1 versus 10,5 dans le groupe médical (différence entre groupe p < 0,001, figure 2).
Figure 2. Évolution des critères de jugement principaux (IAH et scorede Epworth) entre l’inclusion et 6 mois.
Plusieurs critères de jugement secondaires étaient également très favorablement améliorés dans le groupe chirurgie comparativement au groupe médical, comme illustré dans le tableau. Il n’y avait en revanche pas de différence entre les groupes sur l’évolution de la pression artérielle ni de l’IMC. Dans le groupe chirurgie, deux patients ont présenté des effets indésirables graves (infarctus du myocarde à J5 postopératoire chez un patient et hématémèse de vieux sang à J10 postopératoire nécessitant une surveillance simple chez un second patient). Un cas d’insuffisance vélaire légère était noté à 6 mois dans le groupe chirurgie.
Discussion
Chez des patients en échec de traitement conventionnel (pression positive ou orthèse), la chirurgie est associée à une amélioration significative de nombreux paramètres de sommeil et de somnolence diurne. L’IAH était diminué de plus de 17/h en plus dans le groupe chirurgie versus le groupe médical. Il était également retrouvé une diminution de la somnolence diurne et une amélioration de la qualité de vie liée au sommeil dans le groupe chirurgie versus le groupe médical, l’amélioration de ces paramètres semblant encore meilleure que chez les patients sous pression positive(9). Par rapport aux quelques autres essais randomisés évaluant la chirurgie(10,11), le présent essai a l’avantage d’évaluer l’effet d’une chirurgie multi-niveaux, incluant une chirurgie linguale, celle-ci représentant un site obstructif dans le SAHOS(12). Cet essai suggère donc l’intérêt d’une chirurgie complète, multi-niveaux, par rapport à une chirurgie très limitée ou très peu invasive comme cela avait été décrit(13). De plus, cet essai est l’un des plus importants essais randomisés concernant le traitement chirurgical du SAHOS, ayant une rigueur scientifique d’excellente qualité. Néanmoins, cette étude a plusieurs limites. Tout d’abord, comme tout essai randomisé, ces résultats ne sont applicables qu’à une population strictement similaire à celle incluse : majoritairement des hommes, âgés de moins 70 ans ayant un IMC autour de 30 kg/m2. L’autre limite est le suivi limité à six mois. Nous ne pouvons donc pas avoir d’idée sur les effets à plus long terme de la chirurgie ni sur la stabilité des résultats dans le temps. Il est en effet raisonnable de penser que le vieillissement ou une prise de poids pourraient altérer les zones opérées. De plus, nous ne disposons pas de données concernant l’éventuelle réduction de morbidité cardiovasculaire sur le moyen et long terme, bien que ce ne soit pas l’objectif principal de cet essai. Nous attendons donc avec impatience les résultats du suivi à plus long terme de cet essai SAMS, dont les auteurs ont récemment annoncé avoir presque fini le suivi à plus long terme (suivi minimum de 3 ans)(14).
Perspectives
À l’heure où de nombreux patients sont demandeurs d’alternatives à des thérapies telles que la pression positive ou les orthèses mandibulaires, la chirurgie dans le traitement du SAHOS peut avoir sa place. Néanmoins, étant donné un nombre non négligeable de patients avec un IAH résiduel encore élevé, de futures études devraient s’attacher à définir précisément les facteurs prédictifs de succès de cette chirurgie. De plus, d’autres essais randomisés rigoureux seront nécessaires afin de comparer les différentes techniques chirurgicales.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :