Publié le 19 nov 2021Lecture 5 min
Cholestéatome et IRM : état de l’art en 2021
Robin BAUDOUIN(1,2) et coll*
Les auteurs se sont intéressés à la performance de l’IRM pour la détection du cholestéatome.
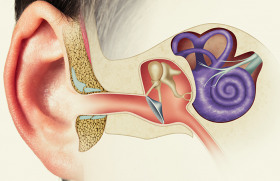
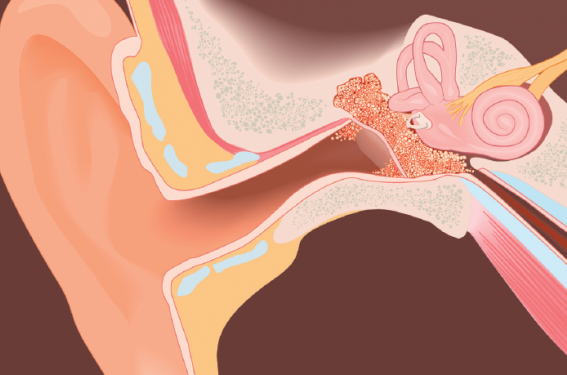
L’IMAGERIE PAR RÉSONANCE MAGNÉTIQUE (IRM)
L’IRM est la technique de choix pour le suivi des patients opérés d’un cholestéatome. Le rythme de surveillance proposé est le suivant : IRM initiale 18 mois après la dernière intervention puis tous les 2 ans pendant au minimum 5 ans en l’absence de récidive(1). Les séquences de diffusion non echo-planar (non-EPI) sont propres à l’imagerie du cholestéatome(2). Le tableau 1 présente le signal du cholestéatome selon les différences séquences.
Données techniques
Le principe de l’IRM repose sur la magnétisation des tissus par un champ magnétique stable et puissant produit par un aimant en rotation autour du patient. Appliqué aux particules constituant le corps humain, ce champ magnétique entraîne l’alignement des moments magnétiques de ses constituants. Au sein de cet environnement magnétisé de manière uniforme, sont alors appliqués, de manière très localisée, des signaux oscillants de plus faible intensité. Les fréquences de ces signaux sont modifiées selon les composants organiques rencontrés et à leur tour mesurées par des capteurs antennes et exprimées en variation de signal. Un traitement informatique reconstitue l’ensemble en coupes bi-ou tridimensionnelles.
En séquence de diffusion, le contraste représente les mouvements (browniens) des molécules d’eau situées au sein de la région étudiée. Cette séquence nécessite l’application de deux champs magnétiques successifs opposés à 180° dont l’effet est d’obtenir le déphasage puis le rephasage des molécules d’eau lors de la seconde impulsion. Les molécules d’eau immobiles voient alors leurs spins (moments magnétiques, valeur intrinsèque propre à chaque particule) déphasés par la première puis rephasés par la seconde impulsion tandis que les molécules s’étant déplacées entre les deux impulsions restent déphasées. Cet écart peut être mesuré et représenté par le coefficient apparent de diffusion (ADC), lui- même pouvant être reconstitué sous forme d’une cartographie ADC (figure 1).
Figure 1. Coupes axiales de diffusion (A) et représentation cartographique de l’ADC (B) en non-EPI IRM. La lésion apparaissait nodulaire et de petite taille, en hypersignal de diffusion au niveau de l’attique postérieur, et l’ADC était abaissé. La lésion était en isosignal en T1 et en hypersignal en T2. Remerciements : Dr Raphaël Levy.
Le signal de diffusion du cholestéatome est homogène, augmenté et se distingue des structures environnantes. Son ADC est diminué, figuré en noir sur la représentation cartographique de l’ADC produite par informatique.
Au sein des séquences de diffusion, on distingue les techniques d’acquisition echo-planar (EPI) et non-echo-planar (non-EPI) apparue en 2006(3). La diffusion non-EPI a pour avantages une meilleure résolution spatiale et une moindre sensibilité aux artéfacts de susceptibilité magnétique (présents au niveau des interfaces air/os, os/tissu). La diffusion EPI explore l’encéphale. Dans l’oreille moyenne, la séquence de diffusion non-EPI obtient une meilleure sensibilité de détection, une meilleure visualisation de la lésion et une meilleure appréciation de sa taille réelle (limitée à la détection des cholestéatomes de plus de 3 mm de diamètre)(4). L’acquisition non-EPI nécessite davantage de temps, ce qui peut être un problème en population pédiatrique. Enfin, la recherche d’une potentialisation du signal et d’un contraste spécifique par injection vasculaire de gadolinium n’est pas ou peu utilisée dans le champ du cholestéatome.
La séquence de diffusion non-EPI est la séquence clef pour l’évaluation du cholestéatome. L’injection de produit de contraste est inutile. Sa principale limite est son incapacité à détecter les cholestéatomes de moins de 3 mm de diamètre.
Effets indésirables
La principale limite de l’IRM est le temps d’immobilité requis dans un environnement clos et bruyant. Cependant la diffusion non-EPI rend inutile l’injection de produit de contraste, principale source de toxicité de l’IRM.
REVUE DE LA LITTÉRATURE : NON-EPI IRM ET CHOLESTÉATOME
Plusieurs études se sont intéressées à la performance de la non-EPI IRM pour la détection du cholestéatome, dont quelques métaanalyses et revues(2,4-6). Nous présentons en tableau 2 l’ensemble des études relatives à la performance de la non-EPI IRM pour la détection de la maladie cholestéatomateuse résiduelle ou récidivante chez l’enfant et chez l’adulte.
Plus de la moitié des études rapportaient une sensibilité supérieure ou égale à 89,8 % et une spécificité supérieure ou égale à 92,9 %. Trois études rapportaient des valeurs en discordance avec ces taux de performance élevés parmi des populations pédiatriques à effectifs faibles(7-9). Parmi les métaanalyses, Lingam et coll. retrouvaient une sensibilité et une spécificité de 0,91 et de 0,92 parmi 1 152 événements cholestéatomateux, majoritairement chez l’adulte(6). Chez l’enfant, Bazzi K. et coll. retrouvaient une sensibilité de 89,4 % et une spécificité de 92,9 %, parmi 141 cas de cholestéatomes(10). Les études mélangeaient souvent les IRM réalisées avant le premier temps et avant un temps de révision.
Le délai postopératoire est essentiel : la résolution de l’IRM n’excédant pas 3 mm. Les performances les plus faibles sont retrouvées à 12 mois postopératoires(7-9). C’est pourquoi il est recommandé d’attendre 18 mois pour réaliser la première IRM de suivi(1).
Malgré une haute performance de la non-EPI IRM rapportée dans la littérature, les études sont d’effectifs souvent faibles et mélangent premiers temps et temps de révision. Surtout, la sensibilité de la non-EPI IRM est nettement diminuée à 12 mois postopératoires : il est recommandé de réaliser la première IRM de suivi à 18 mois postopératoires.
CONCLUSION
La non-EPI IRM est la séquence de choix pour la détection des cholestéatomes. Sa performance avoisine les 90 % de sensibilité et de spécificité après 18 mois postopératoires.
Ses effets indésirables sont minimes.
Elle doit être réalisée au mieux dans un centre spécialisé ou entraîné à ce type d’imagerie. Le schéma de suivi correspond à une imagerie 18 mois après la dernière intervention, puis une tous les 2 ans, pendant 5 ans minimum de suivi en l’absence de récidive.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :