ORL
Publié le 03 juil 2012Lecture 15 min
La polypose nasosinusienne
D.GALLAS, Groupe hospitalier du Sud de l'Oise, Senlis
La polypose nasosinusienne (PNS) est une rhino-sinusite chronique bilatérale oedémateuse diffuse. Elle se caractérise par le développement de polypes inflammatoires présents dans les cavités sinusiennes.
Les polypes inflammatoires peuvent faire issue dans les cavités nasales, à travers les ostia sinusiens : par le méat moyen pour les sinus antérieurs (frontaux, maxillaires, ethmoïdaux antérieurs) ; au tiers postérieur du cornet moyen ou bien par le méat supérieur pour les sinus postérieurs (ethmoïdaux postérieurs, sphénoïdaux). L’atteinte bilatérale et symétrique de l’ensemble des deux blocs ethmoïdaux est très évocatrice du diagnostic.
Ne seront traités dans cet article que les PNS primitives.
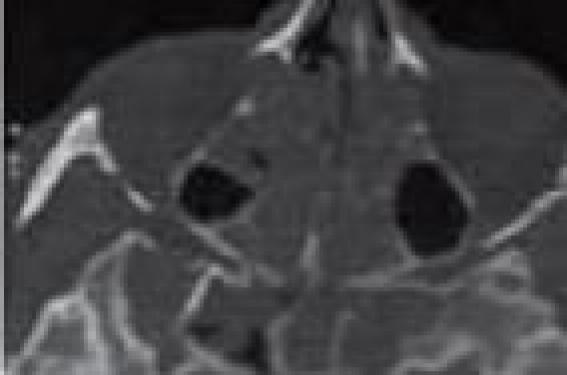
Illustration : Polypose nasosinusienne aztèque stade 3 bilatérale ! Physiopathologie La physiopathologie de la PNS primitive reste actuellement inconnue. Il s’agirait d’une réaction exagérément inflammatoire, consécutive à une lésion de l’épithélium respiratoire caractérisée par une infiltration éosinophilique de la muqueuse. De nombreuses théories physiopathologiques ont été évoquées et n’ont pas été validées à ce jour : mycoses, viroses, superantigènes de Staphylococcus aureus… Un terrain génétique prédisposant est suspecté dans certaines séries, mais le probable caractère multifactoriel de cette pathologie rend son identification difficile à ce jour. L’allergie n’est pas considérée comme un facteur étiologique reconnu, mais comme un probable facteur aggravant de la PNS. Les médiateurs mis en jeu dans la réaction inflammatoire sont les éicosanoïdes, produits de dégradation des phospholipides membranaires (leucotriènes, prostaglandines et thromboxanes), les molécules d’adhésion cellulaire, les antigènes de classe II du complexe leucocytaire humain, les cytokines. Les corticoïdes bloquent la voie de dégradation des phospholipides membranaires vers la formation des leucotriènes, et la voie de dégradation des phospholipides membranaires vers la formation des prostaglandines et thromboxanes. L’aspirine et les antiinflammatoires non stéroïdiens bloquent la voie de formation des prostaglandines et thromboxanes, entraînant alors une augmentation de formation des leucotriènes, substances histaminolibératrices, vasodilatatrices, pro-inflammatoires et bronchoconstrictrices. Les PNS semblent devoir être rangées dans les pathologies de type Th2 (T helper 2 responsable de l’immunité humorale et allergique), avec un rôle important de l’interleukine 5 qui favorise l’activation, la maturation et la survie des polynucléaires éosinophiles dans la muqueuse des polypes nasosinusiens (1). La maladie de Widal associe une PNS à un asthme et à une intolérance à l’aspirine, aux AINS et aux sulfites. La triade de Widal concernerait environ 2,5 % de la population européenne et 10 % des cas d’asthme intrinsèques. La découverte d’une PNS doit faire déconseiller l’usage de l’aspirine, des AINS, et la méfiance vis-à-vis des aliments contenants des sulfites (épices : curry, origan, paprika, moutarde et vins liquoreux, etc.). En effet, les tests de provocation visant à dépister une intolérance à l’aspirine sont de réalisation difficile, nécessitant un milieu de réanimation du fait de réactions violentes possibles : oedème de Quincke, crise d’asthme… Elles doivent d’autant plus être recherchées à l’anamnèse du patient. Clinique La prévalence de la PNS peut être estimée entre 2 et 4 % de la population, avec un sexe ratio M/F de 1,3. L’âge moyen de découverte se situe le plus souvent vers la 4e décennie de vie, mais l’anamnèse retrouve fréquemment des symptômes en rapport, datant de 10 ou 20 ans au préalable(2). L’anamnèse recherche l’existence d’une obstruction nasale, d’une rhinorrhée antérieure, d’une rhinorrhée postérieure, de crises d’éternuements, de pesanteur ou plus rarement de douleur de la face, d’une dysosmie qualitative et/ou quantitative. Chaque symptôme est coté de 0 à 2 (0 = pas de symptôme, 1 = plainte retrouvée uniquement à l’interrogatoire, 2 = plainte spontanée). Ceci permet de suivre l’évolution et de quantifier l’efficacité du traitement au cours des différentes consultations de suivi. Les troubles de l’odorat ont une forte valeur d’orientation diagnostique vers la PNS. L’interrogatoire recherche d’éventuels antécédents allergiques, une intolérance à l’aspirine, un asthme ou des arguments en faveur d’une hyperréactivité bronchique, une otite chronique (qui est un marqueur de la gravité de la PNS)(3), la notion d’exposition professionnelle aux métiers du bois (qui doit alors faire craindre un adénocarcinome ethmoïdal qui est une maladie professionnelle), l’exposition professionnelle à des polluants ou à des toxiques, un tabagisme. L’examen clinique est réalisé par rhinoscopie antérieure, suivi d’un examen endoscopique ou fibroscopique. Il permet la découverte de polypes des cavités nasales ressemblant à des grains de raisin blanc italien de couleur blanc jaunâtre, éventuellement associés à des sécrétions inflammatoires, voire purulentes. Il permet de classifier en 3 stades la polypose de chaque cavité nasale : – stade 1 : les polypes occupent moins d’un tiers de la cavité nasale, leur extrémité inférieure ne dépassant pas le plan du cornet moyen ; – stade 2 : les polypes occupent moins des 2/3 de la cavité nasale, leur extrémité inférieure ne dépassant pas le plan du cornet inférieur ; – stade 3 : les polypes occupent plus des 2/3 de la cavité nasale, leur extrémité inférieure dépassant le plan du cornet inférieur éventuellement jusqu’au plancher de la cavité nasale. La localisation des polypes dans les deux cavités nasales est généralement bilatérale et globalement symétrique. Une polypose unilatérale doit faire évoquer avant tout un autre diagnostic qu’une PNS : infection (aspergillome…), polype de Killian ou autre lésion tumorale (papillome inversé, adénocarcinome, etc.). Enfin, l’examen clinique des cavités nasales recherche des variantes anatomiques associées pouvant influer sur la prise en charge : déviation septale, concha bullosa, séquelles d’interventions chirurgicales préalables. Bilan paraclinique La radiographie de sinus n’a aucune indication dans la PNS. La tomodensitométrie des sinus sans injection doit être réalisée en coupes axiales et coronales, éventuellement associées à des coupes passant dans le plan du canal naso-frontal, et/ou à un denta-scanner en cas de suspicion de pathologies dentaires apicales associées. Cette tomodensitométrie doit être faite à l’état basal du patient. En cas de corticothérapie par voie générale, un délai d’un mois doit être respecté afin de ne pas minimiser les lésions. De même, en cas de poussée de surinfection qui majore celles-ci. Dans un proche avenir, l’imagerie dite en cone beam, moins irradiante, pourrait se développer dans cette indication (4). La tomodensitométrie permet de confirmer le diagnostic de PNS bilatérale. Elle permet de quantifier l’étendue des lésions par la classification de Lund-Mackay qui cote chaque sinus de chaque côté (frontal, ethmoïdal antérieur, ethmoïdal postérieur, sphénoïdal, maxillaire) avec un score de 0 en cas d’absence d’opacité, 1 en cas d’opacité partielle, 2 en cas d’opacité totale. Chaque méat moyen est coté 0 s’il est perméable, 1 dans le cas contraire. L’ensemble permet d’obtenir un score sur 22 (figure 1). Figure 1. PNS stade 1 à droite et 2 à gauche. Score de Lund-Mackay : 17/22. Photo DG Un score supérieur à 18 paraît prédictif du recours à la chirurgie (5). La tomodensitométrie précise par ailleurs la présence des variantes anatomiques (cf. supra) et les différents rapports anatomiques pouvant poser problème en cas d’indication d’intervention chirurgicale (nerf optique, carotide, selle turcique, hauteur des toits ethmoïdaux, degré de pneumatisation des différents sinus, existence de déhiscences osseuses). L’IRM n’a pas d’indication dans la PNS classique. La cytologie nasale, la mesure du monoxyde d’azote nasal et expiré n’ont pas d’indication clinique autre que dans le cadre de la recherche. Un bilan pneumologique doit être réalisé en cas de suspicion d’hyperréactivité bronchique ou d’asthme, et systématiquement en cas d’indication chirurgicale. La PNS doit être considérée comme une maladie inflammatoire intrinsèque de l’ensemble de la muqueuse respiratoire. La recherche d’une hyperréactivité bronchique devrait s’effectuer avec des explorations fonctionnelles respiratoires couplées avec un test de provocation bronchique à la métacholine, les EFR classiques étant souvent dans les limites de la normale en dehors d’un asthme cliniquement parlant. La présence d’un asthme ou d’une hyperréactivité bronchique est un facteur de gravité de la PNS, et de résistance aux traitements corticoïdes, conduisant plus fréquemment à un traitement chirurgical (2). Un bilan allergologique respiratoire de dépistage peut être effectué en cas de suspicion clinique, bien que la polypose n’ait pas une étiologie allergique, et que le traitement de cette allergie soit souvent confondu avec celui de la PNS (corticoïdes locaux). Traitement de la pNS Le traitement médical Le traitement de la PNS est essentiellement médical. Une éventuelle indication chirurgicale ne se justifie qu’en cas d’insuffisance d’efficacité de celuici. La nécessité d’un traitement au très long cours, sans interruption intempestive, rend indispensable la bonne compliance et adhésion du patient au projet thérapeutique. Il est donc primordial d’en expliquer les justifications et les modalités pratiques, en particulier la technique du traitement local, ainsi que d’insister sur la nécessité d’une surveillance ORL régulière afin de dépister les éventuelles complications et les éventuelles poussées inflammatoires de la maladie ou pour ajuster la posologie du traitement. Le traitement de fond de la PNS est basé sur l’association lavage des cavités nasales et corticothérapie locale nasale. Le lavage des cavités nasales est réalisé avec du sérum salé. Bien que semblant améliorer la clairance mucociliaire, le sérum hypertonique n’a pas fait la preuve d’une meilleure efficacité clinique statistiquement significative par rapport au sérum physiologique. En ce qui concerne la corticothérapie, la nécessité d’un traitement prolongé fait privilégier la corticothérapie locale à la corticothérapie générale, dont la prescription au long cours est inductrice de nombreux effets secondaires. Pour la corticothérapie locale, en France, trois molécules ont une autorisation officielle de mise sur le marché dans l’indication « traitement symptomatique de la PNS » : mométasone furoate, fluticasone et budésonide. La corticothérapie générale est quant à elle réservée à la réduction du volume des polypes, soit initialement, soit en cas de poussée inflammatoire. En France, elle est alors utilisée en respectant les contre-indications classiques, en cure courte (< 8 jours), à une dose comprise entre 0,5 et 1 mg/kg/jour sans décroissance en fin de traitement. Le nombre de cures annuelles de corticoïdes doit être inférieur à 3, afin d’éviter les complications de la corticothérapie au long cours (2). L’étude de 100 patients consécutifs avec un suivi de 3 ans(6) traités par association lavage des cavités nasales et corticothérapie locale permanente, avec cure courte de corticothérapie par voie générale à visée désobstructive si besoin, a permis de traiter de manière jugée efficace 85 % des patients. Les résultats sont acquis lors de la première année de traitement et consolidés lors des deux années suivantes. L’intensité des symptômes diminuait de 80 % pour l’obstruction nasale et les douleurs de la face, de 77 % pour la rhinorrhée antérieure et postérieure et de 59 % pour la dysosmie. La taille des polypes diminuait en moyenne de 57 %. Les 15 % de patients ayant jugé leur traitement insuffisamment efficace ont été opérés en plus de ce traitement de fond pré et postopératoire. D’autres classes thérapeutiques ont été proposées. Les antihistaminiques n’ont pas fait la preuve de leur effica cité, en dehors du traitement d’une composante allergique associée, insuffisamment améliorée par la corticothérapie locale. De même pour les antileucotriènes (montélukast) et les anti-IgE (omalizumab). Les antibiotiques à action anti-inflammatoire (macrolides, tétracycline) donnent des résultats controversés, ce d’autant qu’il convient de considérer le risque de sélection de germes résistants, les effets secondaires de chacun d’eux et le coût du traitement au long cours. Figure 2. Métabolisme de l’acide arachidonique et actions des anti-inflammatoires. Les intolérants à l’aspirine et aux AINS ont une activité augmentée de la leucotriène synthétase (LTC4 synthétase), en partie génétique, en partie liée à des modifications métaboliques liées à l’âge (apparition de la maladie de Widal en général après 40 ans). Le traitement chirurgical Les techniques chirurgicales s’effectuent actuellement par voie endonasale en vidéoendoscopie essentiellement, éventuellement associées à une navigation assistée par ordinateur (via les données de la TDM), particulièrement en cas de reprise chirurgicale (modifications des repères anatomiques, synéchies cicatricielles, etc.). Elles varient de la simple polypectomie à « l’ethmoïdectomie fonctionnelle » (ouverture plus ou moins étendue des cellules ethmoïdales en conservant la muqueuse saine), jusqu’à « l’ethmoïdectomie radicale » (ablation de toutes les cloisons ethmoïdales et nasosinusiennes avec ablation de la muqueuse ethmoïdale réalisant une grande cavité nasosinusienne, encore appelée nasalisation). L’efficacité du traitement chirurgical paraît résider en une désobstruction nasale, une meilleure pénétration sinusienne des lavages et de la corticothérapie nasale en cas d’ouverture des sinus, ajoutée en cas d’ethmoïdectomie radicale à une diminution de la surface osseuse (et donc de la surface de muqueuse malade), chiffrée à environ 75% (2). La discussion actuelle réside dans l’indication de la technique opératoire entre un geste opératoire limité de type polypectomie et un geste plus radical de type nasalisation. En faveur du premier, un geste plus court avec moins de complications ; en sa défaveur, l’absence d’ouverture sinusienne et de résection de la muqueuse ethmoïdienne, et le risque de reprise chirurgicale plus fréquent avec difficultés opératoires liées aux modifications des repères anatomiques et aux synéchies cicatricielles. La qualité de vie 1 an et 3 ans après la chirurgie est légèrement en faveur du groupe nasalisation (7). À défaut d’attitude consensuelle, la place et la technique de la chirurgie sont toutefois difficiles à préciser, tant les critères d’indication, de technique chirurgicale et d’évaluation sont variables d’une publication à l’autre : – critères d’inclusion : polypose nasale ou rhinite chronique ? chirurgie première ou échec du traitement médical d’épreuve : et si oui lequel ? et pendant combien de temps ? – technique opératoire : polypectomie? méatotomie(s) ? ethmoïdectomie fonctionnelle plus ou moins étendue ± sphénoïdotomie ? nasalisation ? – qualité et suivi des soins postopératoires ; – poursuite ou non d’un traitement médical postopératoire ; – critères d’efficacité clinique ; – durée du suivi postopératoire. L’indication chirurgicale paraît devoir se discuter avec le patient en cas de « résistance au traitement médical bien conduit ». Aucun délai de ce traitement médical n’est clairement défini dans la littérature, mais il nous semble qu’un délai d’un an paraît raisonnable, au vu de l’étude citée ci-dessus (6), qui montre que le résultat du traitement médical est acquis au bout d’un an et se consolide par la suite. De même, si ce traitement nécessite plus de 3 cures annuelles de cortisone per os soit la première année, soit lors du traitement d’entretien, ou si existent des contre-indications ou apparaissent des effets secondaires à la corticothérapie par voie générale. Le patient doit évaluer avant de se décider l’importance du retentissement de sa PNS résiduelle après traitement médicamenteux sur sa qualité de vie (troubles de l’odorat, gêne respiratoire, épisodes de surinfection à répétition, etc.). Il doit être prévenu des risques opératoires inhérents à chaque technique (principalement ophtalmologiques et endocrâniens de voisinage), de la nécessité de l’assiduité aux soins postopératoires, et de la nécessité de la poursuite du traitement de fond en postopératoire (la chirurgie ne le guérira pas définitivement. Il ne devra pas présenter de contre-indication à l’anesthésie générale, quoique des gestes plus limités, tels que les polypectomies, puissent être réalisés sous anesthésie locale. Perspectives thérapeutiques futures Le traitement chirurgical semble donc à réserver aux formes corticorésistantes de la PNS, en appoint du traitement médical. L’avenir pourrait être à la mise au point de protocoles thérapeutiques, à l’évaluation des résultats à long terme et du rapport bénéfices/ risques des biothérapies sur les formes corticorésistantes, ce qui pourrait diminuer encore le recours à la chirurgie de cette maladie inflammatoire des muqueuses respiratoires. C’est ce que semble montrer une étude préliminaire portant sur une petite série de PNS corticorésistantes, de l’efficacité du mépolizumab, anticorps monoclonal anti-IL-5 (8), qui demandera à être confirmée à l’avenir, si les effets secondaires et le coût du traitement s’avèrent acceptables. Certaines études en cours avec cette même molécule sembleraient aussi prometteuses pour la prise en charge de certains asthmes corticorésistants.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :