Publié le 18 juin 2018Lecture 10 min
Tumeurs cutanées du pavillon de l'oreille : principes et techniques de la réparation
Gilles POISSONNET, service de chirurgie ORL et cervico-faciale, Institut universitaire de la face et du cou, CLCC Antoine Lacassagne, Nice
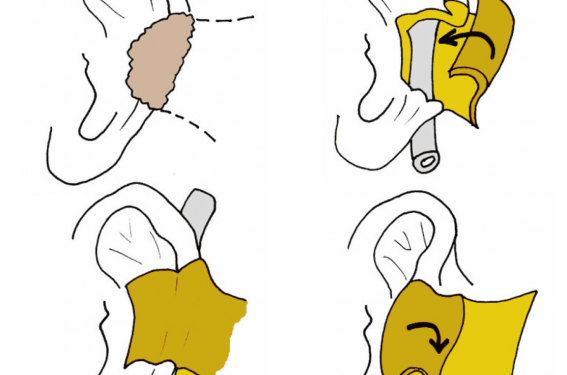
Les particularités morphologiques et anatomiques originales du pavillon de l’oreille rendent sa reconstruction difficile. La réparation de la morphologie à taille conservée ou non est impérative pour un résultat cosmétique et fonctionnel optimal. Cette chirurgie a longtemps été résumée aux wedge resections pour la majorité des pertes de substances. Une classification simple des pertes et la connaissance des principaux procédés de réparation sont indispensables pour une réparation de qualité.
Les carcinomes cutanés au niveau du pavillon sont fréquents (5 à 8 % des cancers cutanés)(1) et sont liés à l’augmentation de l’incidence des tumeurs cutanées de la face et de l’exposition privilégiée du pavillon au facteur de risque solaire, plus rarement protégé par un écran topique que le reste de la face. Par ailleurs, contrairement aux autres localisations des tumeurs cutanées de la face, le carcinome épidermoïde cutané est plus fréquent que l’entité basocellulaire. La situation latérale externe du pavillon lui confère une importance secondaire dans les préoccupations esthétiques et la fonctionnalité du visage, contrairement à la région médio-faciale où siègent les yeux, la pyramide nasale et la bouche. La réparation du pavillon est avant tout à visée morphologique, à taille conservée ou non, car elle doit permettre de répondre aussi bien à l’impératif esthétique que fonctionnel (racine de l’hélix pour le port de lunettes et préservation du conduit auditif externe). En pratique chirurgicale courante, la réparation des pertes de substance (PDS) de l’auricule fait souvent appel à des techniques simples comme les greffes de peau mince ou des résections modelantes réductrices ou wedge resections. C’est pourquoi, les multiples possibilités de réparation sont souvent sous-estimées ou méconnues contrairement à la grande variété de procédés et lambeaux utilisés couramment pour la réparation des PDS de la pyramide nasale.
Notre but est de proposer un certain nombre de procédés de réparation non exhaustif mais suffisant pour répondre à la plupart des localisations des PDS rencontrées. Selon l’histopathologie de la tumeur cutanée rencontrée, les marges d’exérèse dépendent de référentiels spécifiques adaptés aux carcinomes basocellulaires, spinocellulaires, aux mélanomes malins cutanés et aux rares carcinomes neuroendocrines cutanés. Le traitement des aires ganglionnaires et le problème spécifique de la glande parotide, qui ne concernent pas les carcinomes basocellulaires, ne seront pas ici notre propos. La singularité anatomique de l’auricule va conditionner les procédés de réparation. Le pavillon est formé, pour les deux tiers supérieurs, d’une armature cartilagineuse unique et flexible recouverte d’une peau fine qui adhère fortement au périchondre sur sa face antérieure mais qui repose sur un tissu sous-cutané plus épais et plus lâche sur sa face postérieure jusqu’au sillon rétro-auriculaire, région plus épaisse et dense où siège le muscle auriculaire postérieur, amarre principale du pavillon sur la mastoïde. C’est le cartilage auriculaire qui va délimiter les différentes régions anatomiques que sont l’hélix, l’anthélix, la conque, le tragus et l’antitragus, à l’exception du lobule au tiers inférieur, sans cartilage, formé de tissu interstitiel lâche et adipeux. Son morphotype est génétiquement transmis, il sera collé ou décollé sous le tragus. C’est pourquoi la résection des tumeurs cutanées de l’auricule s’accompagne le plus souvent d’une résection cartilagineuse de contiguïté.
De nombreuses classifications des PDS du pavillon ont été proposées pour essayer de rationaliser les procédés de reconstruction. Celles de Weerda (1980, 1987) et de Burget et Menick (1987) sont les plus pertinentes(2). De façon simple, on peut délimiter quatre zones qui vont chacune faire appel à des procédés spécifiques pour leur réparation :
- la zone 1, hélicéenne cartilagineuse pour les deux tiers supérieurs ;
- la zone 2 représentée par le lobule pour le tiers inférieur ;
- la zone 3 pour la partie moyenne interne représentée par la conque et le conduit auditif externe ;
- la zone 4 qui comprend l’anthélix, la scapha la fossette triangulaire et la cymba pour les deux tiers supérieurs (figure 1).
Figure 1. Répartition anatomique des PDS de l’auricule. Zone 1 : hélix ; zone 2 : lobule ; zone 3 : conque ; zone 4 : scapha et anthélix.
La vascularisation dépend uniquement du système de la carotide externe. L’artère temporale superficielle vascularise le tiers antéro-interne du pavillon (lobule, zone du tragus et racine de l’hélix), et l’artère auriculaire postérieure vascularise les régions médiane, latérale et postérieure du pavillon, dont la particularité est que les branches de division terminales vont transfixier d’arrière en avant le cartilage.
L’innervation sensitive est sous la dépendance du nerf auriculo-temporal (branche du V3) pour la moitié supérieure, le nerf grand auriculaire (branche de C2-C3) pour la moitié inférieure, et les nerfs VII, IX et X pour la conque et le CAE. La latéralité et l’innervation sensitive du pavillon le rendent particulièrement accessible aux procédés d’anesthésie locale ou locale potentialisée pour la réparation chirurgicale des PDS, y compris pour les procédés les plus complexes. L’utilisation de solution d’anesthésique à demi-vie longue (ropivacaïne), mélangée avec du sérum adrénaliné, n’entraîne pas d’augmentation de risque de nécrose. En revanche, une asepsie rigoureuse et le rinçage de la région opérée en sous-cutané en fin d’intervention limite le risque de complication infectieuse.
De même, l’utilisation de colle biologique de fibrine liquide est une alternative intéressante au pansement type bourdonnet et pourrait limiter le risque de surinfection et améliorer la prise de greffe grâce à son effet adhérent et occlusif complet. Enfin, en cas d’infection locale postopératoire, un prélèvement bactériologique à la recherche du bacille pyocyanique fréquemment retrouvé dans les chondrites du pavillon doit être systématique.
Zone 1
Les PDS périphériques hélicéennes des deux tiers supérieurs du pavillon sont les plus visibles sur le plan cosmétique car c’est le bord externe de l’hélix qui définit la courbe harmonieuse de l’auricule.
Le rétablissement de la continuité de cette courbe, même plus petite, est la clé d’un bon résultat esthétique, sa réparation est difficile. Pour les PDS cutanées limitées de moins de 2 cm qui emportent le plus souvent le cartilage sous-jacent, la réparation peut être réalisée à taille conservée par un lambeau d’avancement postérieur rétro-auriculaire avec deux triangles de décharge et greffe de conque si nécessaire, ou par un lambeau rétro-auriculaire postérieur bilobé (2-4) ou bien encore par un lambeau tubulisé mastoïdien en deux temps(5) (figures 2, 3 et 4).
Figure 2. Carcinome basocellulaire nodulaire du tiers supérieur de l’hélix, réparation par un lambeau de glissement rétro-auriculaire.
Figure 3. Carcinome basocellulaire ulcéré du tiers moyen de l’hélix ; réparation par un lambeau bilobé mastoïdien.
Figure 4. PDS transfixiante hélicéenne moyenne ; réparation par un lambeau tubulisé mastoïdien en deux temps avec greffe cartilagineuse de conque.
L’autre possibilité, qui utilise la technique de lambeaux hélicéens d’avancement avec incision cachée dans la scapha, permet d’obtenir une morphologie parfaite qui diminue la perception de la microtie inévitable. Le procédé d’Antia et Buch(6-8) utilise de façon optimale cette technique en décollant la totalité du périchondre postérieur jusqu’au sillon rétro-auriculaire, avec ascension du lobule et une désinsertion partielle de la racine de l’hélix (avec fermeture en VY) pour favoriser la rotation du lambeau hélicéen supérieur (figures 5, 6 et 7).
Figure 5. Procédé d’Antia et Buch ; incision cutanéo-cartilagineuse antérieure camouflée en dedans de l’hélix dans la scapha, décollement cutané rétroauriculaire et mobilisation de 2 lambeaux de glissement hélicéens.
Figure 6. Réparation d’une PDS transfixiante supérieure de l’hélix gauche selon le procédé d’Antia et Buch ; résultat à 1 mois avec comparaison controlatérale.
Figure 7. Réparation d’une PDS transfixiante supérieure de la racine de l’hélix gauche, selon le procédé d’Antia et Buch, associé à un lambeau de rotation mastoïdien ; résultat à 8 mois.
Le principe de cette technique peut être adapté et modifié à de plus larges PDS(9).
Zone 2
Pour les PDS limitées, la suture modelante directe qui privilégie la conservation morphologique sur la diminution de taille est souvent simple et suffisante. Pour les PDS plus importantes allant jusqu’à l’amputation transfixiante complète du lobule, on peut utiliser un lambeau mastoïdien postérieur replié à base interne sous-tragienne selon le procédé décrit par Gavello(2) (figures 8 et 9), soit un lambeau pédiculé prétragien de rotation , abaissé et lui aussi replié sur lui-même selon le procédé de Pitanguy (1976)(2) (figure 10).
Figure 8. Reconstruction d’une PDS du lobule isolé ou étendue au tiers moyen de l’hélix par un lambeau bilobé rétro-auriculaire de Gavello.
Figure 9. Reconstruction d’une PDS transfixiante partielle du lobule par un lambeau bilobé rétro-auriculaire de Gavello ; résultat à 6 mois.
Figure 10. Reconstruction d’une PDS totale du lobule par un lambeau bilobé pré-auriculaire de Pitanguy ; résultat à 2 mois.
Zone 3
Le risque principal pour la zone de la conque est la sténose du conduit auditif externe pour les PDS étendues au conduit auditif. Pour les PDS limitées, une greffe de peau sera souvent suffisante à condition d’avoir réséqué le cartilage (figure 11).
Figure 11. Reconstruction d’une PDS de la conque par une greffe cutanée mince rétro ; résultat à 1 mois.
Cependant, un lambeau pédiculé local pré-auriculaire antérieur ou en ilôt désépidermisé postérieur donne de bons résultats, avec souvent des suites postopératoires plus simples qu’une greffe de peau mince (figure 12).
Figure 12. Reconstruction d’une PDS de la conque par un lambeau cutané rétro-auriculaire désépidermisé ; résultat à 7 mois.
Le procédé le plus élégant par sa simplicité, sa fiabilité et son résultat cosmétique immédiat est le lambeau auriculaire postérieur en porte tournante en ilôt médian centré sur le sillon rétro-auriculaire(2-4) (flip-flop turn-over flap). Il nécessite un seul temps chirurgical et utilise la peau rétro-auriculaire vascularisée par l’artère auriculaire postérieure (figures 13 et 14).
Figures 13 et 14. Réparation d’une PDS de la conque par un lambeau rétro-auriculaire en îlot en porte tournante de Gordon Masson.
Il présente aussi l’avantage de diminuer le risque de sténose en cas de PDS étendue au tiers externe du conduit.
Zone 4
Naturellement le relief de l’anthélix, qui est divisé en deux dans sa portion supérieure, est convexe en dehors et, le plus souvent, se situe en dehors du plan de l’hélix. Retrouver cette morphologie quand le cartilage est sacrifié à ce niveau peut s’avérer difficile. Pour les PDS avec résection de cartilage, une greffe de peau mince ou un lambeau mastoïdien transfixiant partiellement désépidermisé donnent de bons résultats(2,10). Un lambeau antérieur pré-hélicéeen partiellement désépidermisé qui transfixie la racine de l’hélix est plus simple à réaliser sous anesthésie locale (figures 15, 16 et 17).
Figure 15. Réparation d’une PDS chondrocutanée de la scapha et l’hélix par une greffe cutanée mince ; résultat à 4 mois.
Figure 16. Réparation d’une PDS chondrocutanée de la scapha par un lambeau cutané mastoïdien désépidermisé ; résultat à 4 mois.
Figure 17. Réparation d’une PDS chondrocutanée de la scapha et l’anthélix par un lambeau cutané pré-auriculaire désépidermisé ; résultat à 6 mois.
Pour les PDS étendues à la quasi totalité de la scapha et l’anthélix, l’utilisation d’un grand lambeau mastoïdien ou cervico-mastoïdien bilobé peut être une solution. Une réparation plus complexe par un large lambeau mastoïdien en ilôt, puis une greffe de conque et enfin de décollement du pavillon avec une greffe cutanée postérieure, selon trois temps chirurgicaux, chacun séparés de 3 semaines, a été proposée par Converse et Brent (1977).
Zones 1 ET 4
• Pour les PDS limitées de moins de 2 cm, la réparation après exérèse transfixiante en « quartier d’orange » modifiée de type wedge resection(2-4) est une technique simple et rapide mais qui donne une microtie (figure 18).
Figure 18. Réparation d’une PDS chondrocutanée de la scapha et l’anthélix par une résection-suture géométrique directe ou wedge resection.
• Un lambeau bilobé ou un lambeau pédiculé supérieur en deux temps peuvent donner un bon résultat. Pour les PDS plus importantes du tiers supérieur, une otopoiëse partielle selon la technique de Nagata, en deux temps opératoires, avec enfouissement d’une greffe de conque autologue donne également un excellent résultat cosmétique (figure 19)(2).
Figure 19. Réparation d’une PDS chondrocutanée transfixante supérieure de la scapha et l’anthélix par selon le procédé d’enfouissement de conque en 2 temps de Nagata ; résultat final à 3 mois.
• Pour les PDS transfixiantes moyennes avancées, la technique de Dieffenbach en deux temps utilisant un lambeau pédiculé mastoïdien à base postérieure avec une greffe de conque pour recréer l’armature hélicéenne et greffe de peau rétro-auriculaire lors du second temps, permet de retrouver une morphologie satisfaisante(2) (figures 20 et 21).
Figures 20 et 21. Réparation d’une PDS moyenne avancée chondrocutanée transfixiante selon le procédé en 2 temps de Dieffenbach ; résultat final à 2 mois.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :